Wenn das Schicksal alles auf den Kopf stellt
Diabetes zu bekommen sucht man sich nun wirklich nicht aus – also schade, dass du hier her gefunden hast. Doch schön, dass wir uns kennenlernen.
Ich kann mich noch sehr gut daran erinnern, wie mich meine Mama, zittrig, durstig und 10kg leichter zum Hausarzt schleppte und dachte, dass ich mir in Spanien, wo ich zuvor 3 Wochen war, etwas eingefangen haben. Ein Virus der nach ein paar Tagen wieder abklingt wäre uns wohl allen lieber gewesen, doch mein Blutzucker war jenseits der 500mg/dl und der Typ 1 Diabetes manifestiert. Zu diesem Zeitpunkt wusste ich gar nicht, dass mich diese Erkrankung für immer begleiten würde. Links hielt ich die Hand meiner Mama, rechts die Einweisung ins Krankenhaus, wo ich sofort Insulin spritzte. Erst ein paar Tage später, als ich wieder die Nadel auf den Pen drehte, fragte ich meine Mama, wie lange ich das noch machen muss und wann ich wieder gesund bin. Erst da realisierte ich, dass ich nun eine lebenslange zusätzliche Aufgabe haben werde und die Tränen meiner Mama ließen mich wissen, dass sie es mir am liebsten abgenommen hätte.
Ich war 12 Jahre alt und wollte mich lieber mit nervigen Mathehausaufgaben herumschlagen, doch stattdessen musste ich in den Sommerferien lernen, wie man Kohlenhydrate berechnet, Insulineinheiten bestimmt und injiziert sowie alles weitere bewältigt, was der ständige Begleiter so verlangt. Doch ich muss gestehen, um so mehr ich gelernt habe, um so mehr funktionierte es. Ich fühlte mich besser. Sicherer – und auch heute lerne ich immer noch was dazu.
Anatomie und Physiologie
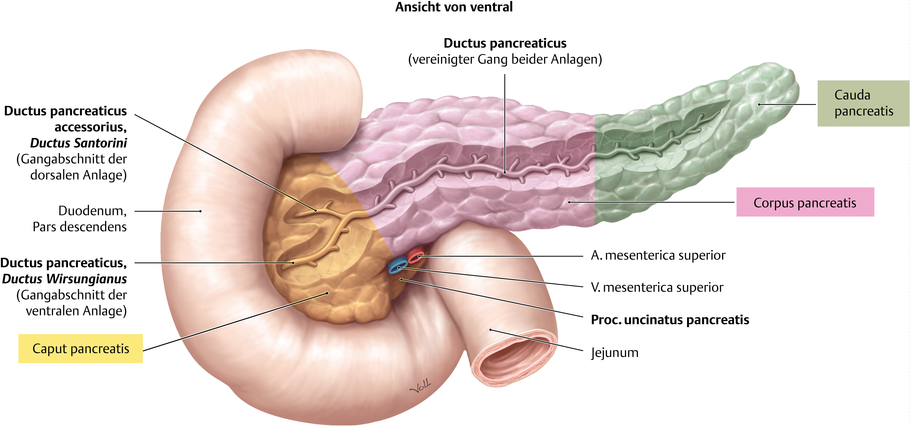
Die Bauchspeicheldrüse ist 14-18cm lang, 70g schwer und liegt im Oberbauch. Sie hat eine exokrine und eine endokrine Funktion. Die exokrine Funktion findet hauptsächlich im Pankreaskopf und -körper statt. Dort werden Enzyme zur Verdauung von Eiweißen, Kohlenhydraten und Fetten gebildet. Die endokrine Funktion umfasst die Hormonbildung: Glucagon, Insulin, Somatostatin, Pankreatisches Polypeptid und Ghrelin. Sie werden in verschiedenen Zelltypen gebildet, die zusammengefasst als Langerhans-Inseln bezeichnet werden. Vom Pankreas aus gelangen diese Hormone direkt in den Blutkreislauf.
Glucagon ist das Hormon, welches von den α-Zellen gebildet wird und zum Blutzuckeranstieg beiträgt. In der Leber kommt es zum Abbau von Glykogen (Speicherform von Glucose) und somit zur Erhöhung des Blutzuckerspiegels. Das Hormon Insulin hingegen wird in den β-Zellen gebildet und ist der Gegenspieler zum Glucagon und somit für die Blutzuckersenkung verantwortlich.
Der Blutzuckerspiegel gibt an, wie viel Glucose (Zucker) sich in der Blutlaufbahn befindet. Optimal liegen die Werte zwischen 80mg/dl – 120mg/dl. Ziel unseres Körpers ist es diesen Spiegel im Normbereich zu halten. Wenn durch die Nahrungsaufnahme der Blutzuckerspiegel steigt schüttet die Bauchspeicheldrüse, zur Senkung, das Hormon Insulin aus. Fällt der Blutzuckerspiegel ab, sorgt das Hormon Glucagon oder die Nahrungsaufnahme zur Steigerung.
Diabetes Typ 1 ist eine autoimmune Stoffwechselerkrankung, beruhend auf dem vollständigen Insulinmangel, nach Zerstörung der körpereigenen, insulinproduzierenden Betazellen. Es kommt zu einer Immunreaktion wobei sich T-Lymphozyten und Antikörper der spezifischen Immunabwehr gegen die körpereigenen Betazellen richten und die Struktur zerstören. Daraus resultiert der komplette Insulinmangel. Die Ursache ist noch unklar, doch kann man eine erbliche Disposition und eine familiäre Häufigkeit feststellen. Zudem gibt es weitere Hypothesen, die aber nicht bestätigt sind. Doch ganz wichtig zu wissen ist, dass niemand etwas für die Entstehung des Typ 1 Diabetes kann.
Polyurie – häufiges Wasserlassen
Polydipsie – erhöhte Flüssigkeitszufuhr auf 4 – 5 Liter tägl.
allgemeine Gewichtsabnahme
trockene, gereizte Haut, Leistungs- und Konzentrationsschwäche
ausgeprägte Abgeschlagenheit und Müdigkeit
Ketoazidose, ketoazidotisches Koma
allgemeine Schwäche und Schwindelgefühl
Zittern, Muskelschwäche bis hin zu Krampfanfällen
Herzklopfen und Herzrasen (Tachykardie)
Blässe und Kaltschweißigkeit
Heißhunger
Verwirrtheit / Benommenheit
Sprach- und Sehstörungen
Parästhesien
Verhalten: Sobald der Blutzucker zu niedrig ist, sollte man sofort Kohlenhydrate zu sich nehmen. Am besten schnellwirkende Kohlenhydrate, also Lebensmittel mit einem hohen glykämischen Index (Traubenzucker, alle Produkte mit Einfach-Zucker). Zusätzlich sollte man auch langsam wirkende Kohlenhydrate zu sich nehmen, um den Blutzucker stabil zu halten.
Leistungsschwäche / Konzentrationsverlust
erhöhtes Durstgefühl
vermehrte Toilettengänge
Mundtrockenheit / trockene Schleimhäute
Der HbA1c gibt den durchschnittlichen Blutzuckerwert der letzten drei Monate an. Hier wird gemessen, wie „verzuckert“ das Hämoglobin der roten Blutkörperchen ist. Der Wert wird in Prozent angegeben und ein Mal im Quartal in der diabetologischen Praxis abgenommen.
Ziel- und Normwerte:
Normalerweise liegt der HbA1c unter 5,6 %.
Bei Menschen mit Diabetes ist es das Ziel einen HbA1c unter 7,5% zu haben. Dies entspricht einem ungefähren durchschnittlichen Blutzucker von 170mg/dl.
INSULIN
Weitere Faktoren, die den Blutzuckerspiegel senken können:
- Sport
- Stress
- Magen-Darm-Infekte
Weitere Faktoren, die den Blutzucker ansteigen lassen:
- Glucagon (Gegenspieler zum Insulin)
- Hormone / Dawnphänomen
- Erkältung / allgemeine Infektionen
- Menstruation / Eisprung
- Stress / Aufregung (Adrenalin)
Selbstmanagement
Typ 1 Diabetes bedeutet, das komplette Selbstmanagement der eigenen Blutzuckerregulierung und stellt damit einen zusätzlichen Vollzeitjob dar. Mehrmals täglich müssen Therapieentscheidungen getroffen werden auf Grund des Blutzuckerwertes, der bevorstehenden Mahlzeit, unter Berücksichtigung von KE-Faktor, Korrektur-Faktor und eventuellen Aktivitäten/Bewegung.
Unsere Mahlzeiten, die aus Kohlenhydrate, Proteinen und Fetten bestehen, erhöhen den Blutzucker. Ein gesunder Körper würde an dieser Stelle automatisch Insulin freigeben, da wir das nicht haben, muss es gespritzt werden. Aber wie viel? Kohlenhydrate werden in KE umgerechnet. 10g Kohlenhydrate sind dabei 1 KE und der Diabetologe legt fest, wie viele Einheiten Insulin für 1 KE gespritzt werden müssen. Der sogenannte KE-Faktor.
Der vom Arzt festgelegte KE-Faktor gibt an, wie viele Insulineinheiten für 1 KE gespritzt werden. Bei einem Faktor von 1:2 und einer gegessenen KE müssen also zwei Insulineinheiten gespritzt werden. Der KE-Faktor kann auch tageszeitabhängig variieren.
Beispiel:
KE-Faktor morgens: 1:2, KE-Faktor mittags: 1:1, KE-Faktor abends: 1:1,5
Bei einem erhöhten Blutzucker wird zusätzlich noch eine Korrektur gespritzt. Auch hier legt der Diabetologe den Korrektur-Faktor fest z.B. mit 1:30. Das bedeutet 1 Einheit Insulin reduziert den Blutzucker um 30mg/dl. Bei einem Ausgangswert von 210mg/dl benötigt man also zusätzlich noch 3 weitere Insulineinheiten um wieder in den Zielbereich (bei meiner Rechnung 120mg/dl) zu gelangen. Auch der Zielwert wird vom Diabetologen festgelegt.
Der Spritz-Ess-Abstand meint, dass erst Insulin injiziert, dann gewartet und erst nach einer bestimmten Zeit gegessen wird. Da schnellwirkende Insuline erst nach 10-20 Minuten zu wirken beginnen, möchte man so den physiologischen Effekt bei einer Nahrungsaufnahme nachahmen. Besonders bei Nahrungsmitteln mit einem hohen glykämischen Index bewirkt die Therapieentscheidung, dass der postprandiale Wert (Blutzuckerwert nach der Nahrungsaufnahme) nicht so arg in die Höhe steigt.
Grundsätzlich dreht sich in der Diabetestherapie alles um Kohlenhydrate (KE), aber auch Fett und Eiweiß nehmen Einfluss auf die Kohlenhydrataufnahme. Bei einer fettigen Mahlzeit, wie beispielsweise einer Pizza, die ungefähr 10KE beinhaltet, muss also berücksichtig werden, dass der hohe Fettanteil dafür sorgt, dass die 10KE verlangsamt aufgenommen werden. Oftmals werden die Kohlenhydrate erst Stunden später durch die Erhöhung des Blutzuckerspiegels sichtbar.
FPE’s, also Fett- und Proteineinheiten werden aus Kalorien errechnet. 100 kcal die aus Fett und Eiweiß bestehen ergeben damit eine FPE. Wie mit dieser FPE verfahren wird, sollte mit dem behandelnden Diabetologen besprochen werden.

Buchempfehlung
Kalorien Mundgerecht enthält eine stukturierte Übersicht der Nährwerte von Lebensmitteln. Nicht nur allgemein, sondern auch spezielle Marken sind dort aufgelistet und die Kohlenhydratangaben schnell gefunden. Ich selbst nutze es bis heute 🙂
UNTERZUCKERUNGEN
Bei Werten unterhalb des Zielbereiches fühlt man sich schlapp, zittrig und neben der Spur. In einer solchen Situation sollte man schnelle Kohlenhydrate (Traubenzucker) zu sich nehmen und vielleicht auch noch langwirksame Kohlenhydrate, die den Blutzucker wieder stabilisieren. Oftmals werden Unterzuckerung als sehr gefährliche und prägende Ereignisse wahrgenommen und zum Teil auch gefürchtet. Stimmt, wer möchte schon gerne Untrzuckerungen haben? Deswegen ist es ein Ziel der Diabetestherapie diese zu reduzieren/vermeiden.
Doch auch während einer Unterzuckerung wirkt unser Körper dagegen an. In der Leber befindet sich gespeicherter Zucker (Glykogen), der durch das Hormon Gucagon freigesetzt wird.
DIABETISCHE KETOAZIDOSE (DKA)
Ketone entstehen bei dem Abbau von Fett zur Energiegewinnung. Bei einer kohlenhydratarmen Ernährung ist das bestehen von Ketonen also normal. Bei Menschen mit Typ 1 Diabetes können Ketone jedoch auch entstehen sobald ein Insulinmangel vorhanden ist. Sind ausreichend Kohlenhydrate vorhanden, die aber wegen dem fehlenden Insulin (kein Schlüssel) nicht in die Zellen gelangen, um als Enegiequelle genutzt zu werden, braucht der Körper woanders her seine Energie. Hier beginngt der Fettabau und die Entstehung von Ketonen, die eher ungesund für den Körper sind.
Für den Umgang mit positiven Ketone sollte man durch die diabetologische Praxis geschult sein. Wichtig ist nämlich die richtige Reaktion und Insulinzuführung, anderenfalls stellt die Ketoazidose nämlich eine lebensbedrohliche Gefahr dar. Jeder hat Mal positive Ketone, die sich gut in den Griff bekommen lassen, mit dem entsprechenden Hintergrundwissen. Wenn man jedoch nicht auf die Anzeichen reagiert werden aus den positiven Ketonen eine Ketoazidose. Azidose beschreibt dabei den Zustand der Übersäuerung des Körpers. Der pH-Wert fällt also lebensbedrohlich ab. Hier wird eine intensivmedizinische Behandlung notwendig.



2 Kommentare
Eine sehr informative Seite, die Betroffenen mit Sicherheit weiterhilft. Immer mehr Ärzte und Heilpraktiker sagen aber auch ganz klar: Wer seinen Lebensstil ändert, sich gesünder ernährt und sich viel bewegt, kann seine Diabetes in den Griff bekommen. Auch diverse Studien belegen, dass – mit Änderung des Lebensstils – die sogenannte „Altersdiabetes“ vermieden bzw. positiv beeinflusst werden kann. Einige meiner Blogbeiträge zeigen auf, was Betroffene tun können. So unter anderem auch in diesem Artikel: https://www.wirksam-heilen.de/blog/altersdiabetes-war-gestern/
Herzlichst Bärbel Puls – Verlag Wirksam Heilen (www.wirksam-heilen.de/blog/)
Hallo liebe Saskia, ich finde deinen Artikel super!
Leider hab ich mit 26 Jahren seit 2 Jahren auch schon Typ 2, da ich aufgrund eines falschen Medikaments ziemlich zugenommen habe. Und zusätzlich hab ich eine riesen Erbanlage für Typ 2. Super….
Im Moment bringen weder gesund Essen, Bewegung noch Metformin was. Werte hoch, HbH1 super. Muss man das verstehen? ?
Ich finde deinen Blog generell super, weil du auch viel schreibst was mir mit Typ 2 hilft!
Liebe Grüße